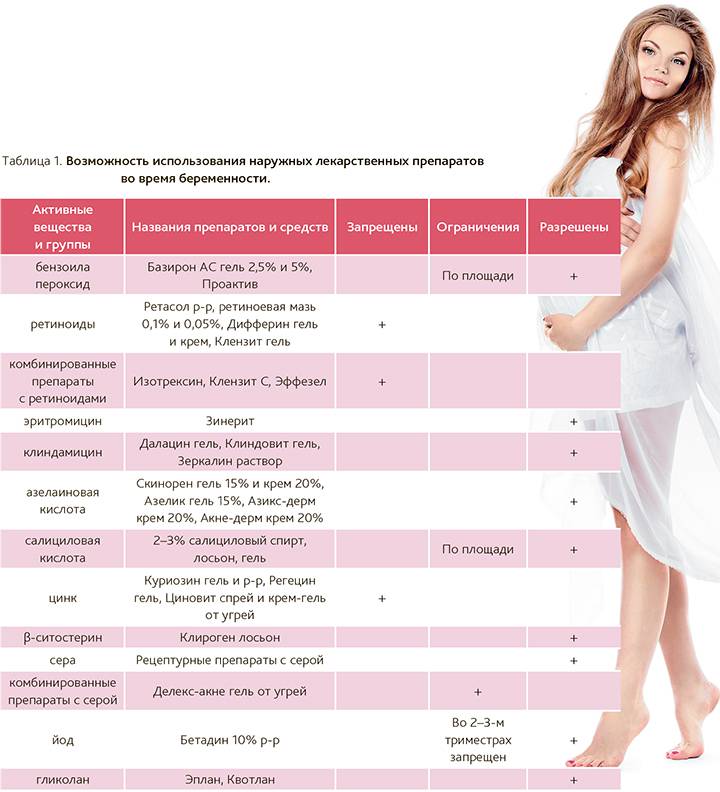
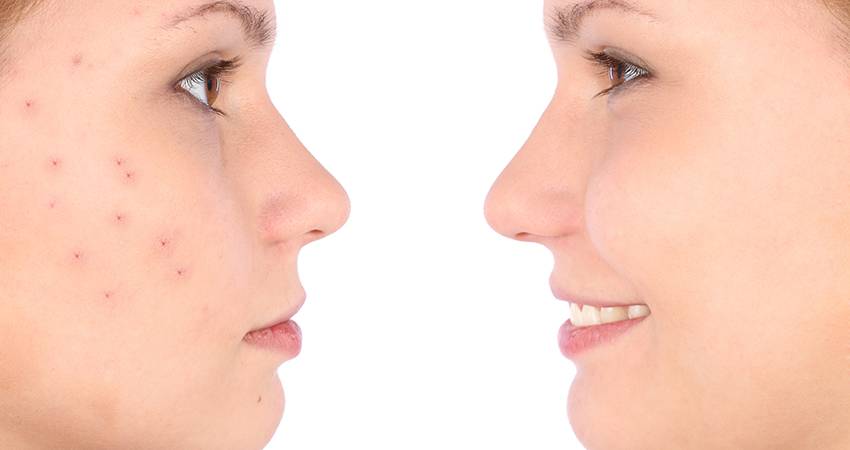
Симптомы розацеа
К признакам розацеа относятся:
· Сухость кожи.
· Стойкое покраснение лица. Сопровождается жжением, покалыванием, чувством стянутости.
· В зоне покраснения утолщается кожа.
· Возникают хаотично расположенные ярко-розовые папулы размером 3-5 мм.
· Появляются «сосудистые звёздочки» (красного и синюшного оттенка).
· Сухость, покраснение, слезоточивость глаз.
· Повышенная чувствительность к наружным лекарственным препаратам.
· Отёчность.
· Ощущение инородного тела и пелены перед глазами.
Места наиболее частой локализации:
– лоб;
– брови;
– нос;
– щёки;
– скуловые дуги;
– подбородок;
– область вокруг рта;
– ушные раковины;
– конъюктива глаз и век;
– область декольте.
Кровотечение в начале беременности
Подсчитано, что кровотечение случается у каждой третьей женщины во время беременности. Чаще всего появляется в начале беременности. В первом триместре кровотечения обычно вызваны:
- имплантацией плодного яйца в стенку матки.
- дата менструации. Бывает, что при беременности легкое кровотечение возникает в тот момент, когда должны начаться месячные. Может случиться так, что вы испытываете боль в животе или другие симптомы, сопровождающие менструацию;
- заболевание шейки матки, такое как эрозия или полип. Тогда самое частое кровотечение — после полового акта или гинекологического осмотра;
- гормональный дефицит, обычно это недостаток прогестерона. Чтобы выяснить это, следует сдать анализ крови на определение его уровня. Если результат подтверждает подозрение, беременной необходимо принять дюфастон или лютеин (обычно до 16 недели беременности);
- внематочная беременность, когда эмбрион имплантируется вне полости матки, чаще всего в маточные трубы. Это состояние, угрожающее здоровью и даже жизни женщины. Если возникает боль в животе, обычно с одной стороны, как можно скорее обратитесь к врачу. Симптомы наблюдаются между четвертой и восьмой неделями беременности;
- Молярная беременность, что является редким осложнением. Это означает чрезмерный рост тканей, из которых развивается плацента, что препятствует развитию эмбриона. Для подтверждения диагноза следует провести УЗИ,
- выкидыш, т. е. прерывание беременности до 22 недели. Что может на них указывать? Обильное и продолжительное кровотечение, болезненные спазмы в животе, ощущение давления внизу живота. В такой ситуации необходимо как можно скорее обратиться в больницу. Каждая третья беременность заканчивается выкидышем к 12 неделе.
Безопасное удаление бородавок и папиллом в МЦ «Столетник»
С вопросом, можно ли удалять бородавки во время беременности, мы разобрались. Если ищете, где можно это сделать в Пензе, приглашаем в медицинский центр «Столетник» по адресу: ул. Чаадаева, 95.
К вашим услугам высококвалифицированные специалисты и современное оборудование. Процедура иссечения бородавок проводится хирургически или методом электрокоагуляции. Большой опыт наших врачей и индивидуальный подход к каждому пациенту гарантируют положительный результат при удалении новообразований любой сложности, без рисков для здоровья матери и малыша.
Запись на прием и консультации по телефону: +7 (8412) 999-395, 76-44-20.
ДИАГНОСТИКА ПРИЧИН КСЕРОЗА
Для выяснения причин ксероза необходимо обратиться к дерматологу. Дополнительно врач может назначить консультацию с эндокринологом, дерматовенерологом и аллергологом. Диагноз устанавливается на основании визуального осмотра, жалоб и анамнеза пациентки, а также результатов лабораторных анализов.
Для выяснения причин сухой кожи при беременности применяются следующие исследования:
- общий анализ крови, мочи;
- биохимия крови, почечные и печеночные пробы;
- иммуноферментный анализ на IgE;
- аллергологические пробы на определение пищевых, бытовых, растительных и других антигенов.
По показаниям назначаются УЗИ брюшной полости и почек, биопсия кожи, анализы на гликированный гемоглобин, уровень витаминов, антитела к паразитам и др.
Аборт через 2 недели
Ранний медикаментозный аборт можно сделать даже в амбулаторных условиях, но всегда под наблюдением врача. Его преимущество – отсутствие каких-либо медицинских манипуляций. Определенные лекарства вызывают выкидыш. Эти препараты не продаются в аптеках даже по рецепту врача, а отпускаются только лечащим врачом. Показанием к преждевременному прерыванию беременности, которое проводится по медицинским показаниям, является период беременности. Его можно проводить уже через 2 недели, а максимальный срок беременности не должен превышать 6 недель. При этом размер плодного яйца не должен превышать 20 мм. В некоторых случаях ранний аборт, сделанный с помощью лекарств, может быть недостаточно эффективным и не удалить яйцеклетку полностью. В таких ситуациях дополнительно проводится полноценный хирургический аборт. Даже успешный медикаментозный аборт существенно влияет на гормональное состояние женщины и требует последующего назначения гормональных контрацептивов.
Кровотечение при беременности: что делать?
Кровотечение при беременности требует осторожности и различных мер. Что делать? Многое зависит от её обильности
Если кровянистые выделения небольшие и утихли, отдохните и, желательно, примите горизонтальное положение. Затем запишите дату приступа и сообщите об этом врачу при следующем посещении. О любом — даже незначительном — кровотечении во время беременности, сопровождающемся легкими схватками, следует сообщить врачу или акушерке в течение 72 часов с момента его начала.
Если кровотечение при беременности более сильное, обратитесь к врачу, наблюдающему беременность. Если она сопровождается сильными схватками, напоминающими боли при менструации, необходимо обратиться в больницу или вызвать скорую помощь. Большинство кровотечений во время беременности заканчиваются самостоятельно и не оказывают неблагоприятного воздействия на течение беременности. Но даже в этом случае ситуация требует, чтобы вы обратились к врачу, поскольку здесь нет правила: небольшое кровотечение во время беременности не должно указывать на то, что все в порядке, но обильное кровотечение однозначно указывает, что беременность находится под угрозой.
Прогноз и профилактика
Чтобы полностью вылечить вагинальный кандидоз, необходимо как своевременно обратиться к врачу, так и выполнять все его рекомендации. Противогрибковые препараты продаются в аптеках без рецепта, но самодеятельность в этом случае не только неэффективна, но и опасна. Только специалист может правильно подобрать необходимые средства, определить особенности их приема, а также проконтролировать действие лекарств.
Важно понимать, что намного проще предупредить вагинальный кандидоз, чем лечить его. Чтобы минимизировать риск развития заболевания, необходимо придерживаться следующих правил:
- отдавать предпочтение хлопковому нижнему белью;
- отказаться от использования ежедневных прокладок;
- использовать специализированные средства для гигиены половых путей;
- не использовать спринцевания без назначения врача;
- контролировать состояние организма, своевременно лечить патологии мочеполовой и пищеварительной систем, желез внутренней секреции;
- не допускать случайных половых связей и заражения венерическими заболеваниями;
- не использовать антибиотики без назначения врача и не менять самовольно дозу и режим их приема;
- при необходимости длительной антибиотикотерапии принимать противогрибковые средства.
Вагинальный кандидоз – это неприятное заболевание, которое вполне можно предупредить, а при необходимости – быстро вылечить. Главное своевременно обратиться к врачу и выполнять все его рекомендации.
Почему во время беременности развивается геморрой
Известно, что в организме беременной женщины происходит множество изменений, начиная от повышенной гормональной активности и заканчивая изменениями в работе основных органов и систем. Все эти процессы могут вносить определенный вклад в развитие геморроя, однако врачи выделяют несколько более значимых факторов:
- Малоподвижный образ жизни, особенно на поздних сроках беременности.
- Увеличение внутрибрюшного давления за счет увеличения плода и матки в размерах.
- Снижение перистальтики кишечника и, как результат, развитие запоров.
Сдавление нижней полой вены увеличенной в размерах маткой с нарушением оттока крови от нижних конечностей и органов малого таза. Максимальное увеличение внутрибрюшного давления отмечается в момент родовой деятельности, а проходящая через родовые пути головка ребенка значительно сдавливает сосуды, вплоть до полного прекращения кровообращения в них. Эти изменения являются краткосрочными, но все же они могут привести к развитию геморроя во время беременности либо после родов.
Герпес «просыпается» при снижении иммунитета
Причины рецидивов герпеса на губах: стресс или эмоциональное расстройство; различных других болезней, в частности простуды, гриппа, сахарного диабета, ВИЧ; отравление или интоксикация; употребление алкоголя, кофеина и курение; избыточное ультрафиолетовое облучение; переохлаждение или перегревание; наступление менструации; переутомление и истощение; недостаточное питание/диета или расстройство желудка; другие индивидуальные для каждого человека факторы.
После “пробуждения” вирус направляется обратно к коже. При движении через нерв вирус вызывает воспаление ткани нерва.
Развитие герпеса можно условно поделить на несколько этапов. На первом этапе человек испытывает недомогание. В месте появления «лихорадки» появляется боль, пощипывание., кожа краснеет. На стадии воспаления образуется небольшой болезненный пузырек, заполненный жидкостью. Через некоторое время пузырек лопается и из него вытекает бесцветная жидкость, содержащая миллиарды вирусных частиц. На его месте появляется язвочка. На заключительном этапе язвочка покрывается корочкой.
Чаще всего герпес появляется на губах, но поражения могут появляться и на лице, в области ушей или в полости рта.
Как определить появление проблемы?
Первый тревожный сигнал – это ощущение тяжелых ног – вы ощущаете их так, будто они из свинца. Часто ноги во время беременности набухают и немного болят, особенно в конце дня. Есть покалывание, жжение, зуд, иногда судороги. Фиолетовые «паутинки» — это небольшие расширенные вены или трещины малых капилляров.
На начальном этапе проблема более эстетическая, чем наносящая вред здоровью, но следующим этапом уже является варикозное расширение вен. Когда вены не выдерживают давления остаточной крови, они расширяются, удлиняются и начинают напоминать синие ленты прямо под кожей. Тогда это уже не просто дефект красоты, а медицинская проблема.
К счастью, после родов, когда все возвращается в норму, варикозное расширение вен часто становится менее заметным и даже иногда исчезает бесследно, но может появиться во время следующей беременности, особенно если с момента рождения малыша прошло мало времени.
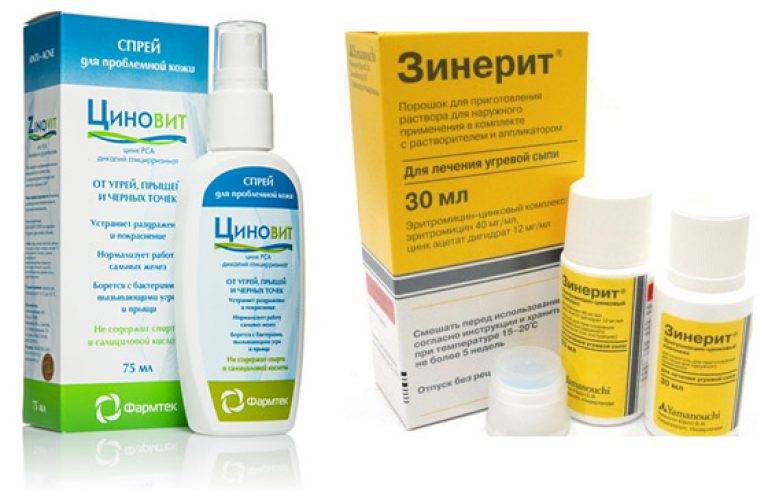
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
ПРИЧИНЫ РАЗВИТИЯ
Происхождение специфических поражений кожи, проявляющихся при беременности, продолжают представлять интерес для исследователей. Большинство акушеров-гинекологов склоняются к тому, что такие кожные заболевания возникают из-за естественной гормональной и иммунной перестройкой во время беременности.
К основным причинам дерматозов относят:
- Повышение активности Th2. Коррекция защитных сил у беременных необходимы для того, чтобы организм женщины не отторгал плод. В результате сложных механизмов иммунного ответа образуются аллерген-специфические Ig-антитела, а также увеличивается число эозинофилов. Это хорошая основа для обострения или первичного формирования атопического дерматита.
- Нарушение целостности соединительной ткани. По мере роста живота ткани растягиваются, а соединительнотканные волокна повреждаются. Иммунные клетки воспринимают фрагменты эластина и коллагена как аллергены. В результате развивается аутоиммунная реакция с появлением сыпи на коже.
- Наследственная предрасположенность. Часто атопические кожные заболевания наследуются от родителей и уже на генетическом уровне заложена возможная аллергическая реакция на ряд антигенов.
Также на беременных распространяются такие общие причины развития дерматитов: пребывание в стрессовом состоянии, механические травмы кожных покровов, попадание аллергена в системный кровоток, контактирование с внешними раздражителями.
Симптоматика вульвита у беременных
Клинические симптомы вульвита у будущей мамочки аналогичны проявлениям инфекционных болезней половых органов. Как правило, женщина ощущает такие дискомфортные проявления в области мочеполовых органов:
Зуд и жжение, которые особенно неприятны в процессе занятия сексом, ходьбы, мочеиспускания. Этот дискомфорт заставляет женщин расчесывать кожу в области промежности, в результате чего возникают язвы и натертости;
Покраснение и отекание половых губ также сопровождает данную болезнь. В хронических и запущенных случаях отечность и гиперемия может распространяться по всей внутренней поверхности промежности, в том числе и на анальное отверстие;
Интенсифицируются выделения из влагалища, при этом они имеют вид, характерный для молочницы (творожистая структура, неприятный запах) или отличаются гнилостной природой;
Появляется специфическая пленка беловатого оттенка, которая может располагаться в области малых половых губ (на начальной стадии) и вплоть до ануса (хроническая стадия).
В особо запущенных случаях вульвит может сопровождаться воспалением лимфатических узлов в паху и повышением температуры тела.
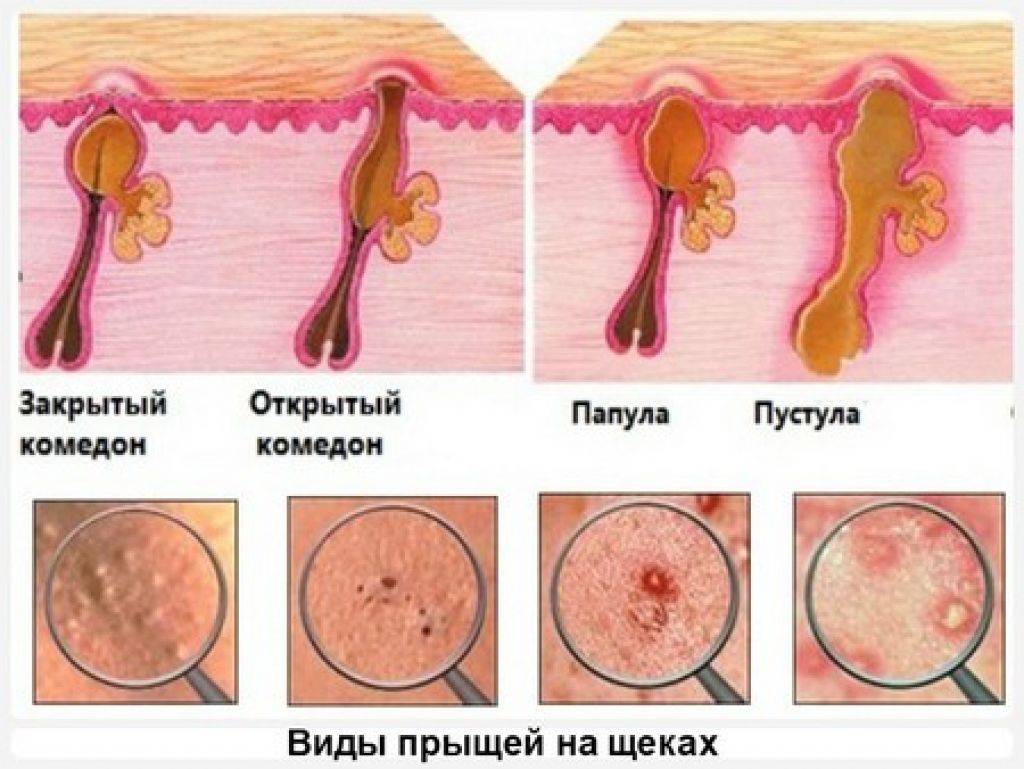
ХАРАКТЕРНЫЕ СИМПТОМЫ
- В зависимости от вида дерматита симптомы будут разными:
- Для контактного характерно появление сыпи на определенном участке, который контактировал с раздражителем. Также развивается общая слабость, возникают небольшие волдыри.
- При аллергическом возникают покраснения кожных покровов, образуются пузырьки, появляется зуд. Подобные симптомы развиваются в месте контакта с аллергеном.
- При себорейном появляются чешуйчатые пятна там, где локализовано большое количество сальных желез. Кожа шелушится, краснеет, появляется перхоть.
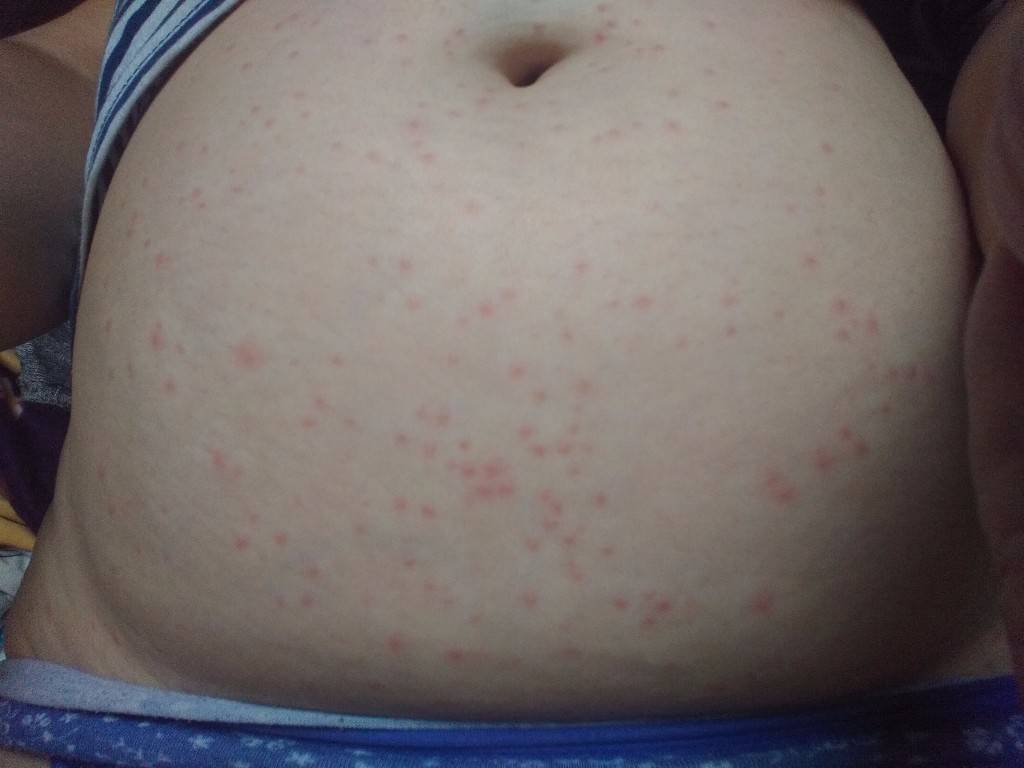
- При атопическом дерматите появляется зуд разной степени интенсивности. В двух третях экзематозные высыпания локализуются на характерных для АтД участках кожного покрова — на шее, лбу, на руках и ногах (сгибательные складки). В остальных случаях папулезные высыпания могут появляться на коже живота или других частях тела.
Зуд при перечисленных патологических состояниях иногда бывает настолько сильным, что нарушает сон беременной и сильно сказывается на ее общем самочувствии.
Клинические исследования
Линейка «Ла-Кри СТОП АКНЕ» отличается доказанной клинически эффективностью. Крем-гель локального действия содержит комплекс ALPAFLOR ALP-SEBUM (экстракт кипрея альпийского), который контролирует работу сальных желез и уменьшает жирность кожи, обладает противовоспалительным и антиаллергенным действием.
- Салициловая кислота в составе средства обладает подсушивающим, антибактериальным действием. Она проникает глубоко в кожу и вызывает приток крови к месту нанесения, благодаря чему обнавляются ткани и исчезают пятна пост-акне.
- Экстракт солодки оказывает противоаллергическое и противовоспалительное действие
- Бисаболол обладает успокаивающим действием. Хорошо впитывается в кожу и способствует проникновению других компонентов средства.
Линейка Ла-Кри Атодерм была разработана совместно с профессором Денисом Владимировичем Заславским, главным специалистом по дерматовенерологии и косметологии Министерства здравоохранения Российской Федерации в Северо-Западном федеральном округе РФ.
- В.В. Чеботарев, Н.В. Чеботарева, М.С. Асхаков, Е.В. Бронникова, Чувствительная кожа: причины, методы терапии, журнал Медицинский вестник Северного Кавказа, 2015
- Бонифаци Эрнесто, Дифференциальная диагностика в детской дерматологии, изд-во: Издательство Панфилова, Бином. Лаборатория знаний, 2014
- Андропова Т. В., Гудина М. В., Одинцова И. Н., Гигиена детей и подростков, изд-во: Издательство СибГМУ, 2018 – 101 c.