Какие области лица считаются наиболее проблемными
Вообще, для тех, кто следит за своим внешним видом, проблемой становится любое отклонение от нормы. Однако медицинский подход к данному вопросу позволяет выделить определенные участки, чаще других подвергающиеся несанкционированному нарушению естественного состояния — и это обуславливается разнообразными причинами.

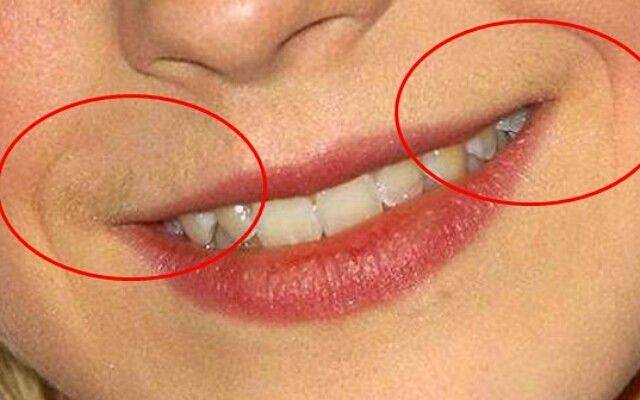
Т-зона: лоб, нос, подбородок
Особенности анатомического строения определяют, что в этих частях располагается наибольшее количество желез, вырабатывающих кожное сало и пот. Следствие — повышенная уязвимость и чувствительность, которая обусловливается жирностью кожи. Принято считать, что, если эта область покрылась прыщами — причина кроется в нарушениях функций ЖКТ, а в случае с подбородочным отделом у женщин — в возможных проблемах по гинекологической части.
U-зона: щеки, виски
Сложности с данным участком обычно возникают у юношей и оказываются вызваны изменениями, происходящими в процессе полового созревания. Высыпания, диагностируемые у взрослых женщин, являются поводом для проведения проверки кишечника и гормональной системы, а также функционального состояния желчного пузыря.
А если сифилис?
Очень часто в последнее время люди страдают таким венерическим заболеванием как сифилис. Заразиться можно как половым, так и бытовым путем. Все зависит от формы болезни.
Когда сифилис переходит в последнюю стадию, то поражаются внутренние органы, нервная система, костная ткань. Определена высокая степень опасности недуга с тяжкими осложнениями, поэтому необходимо своевременно выявлять первичные признаки и обращаться к специалисту. Основной путь инфицирования здоровой женщины – незащищенный половой контакт, но не исключается бытовой путь заражения.
Вся сложность диагностирования инфекции заключается в том, что первые симптомы начинают проявляться спустя месяц после заражения. К основным симптомам можно отнести гнойные прыщи на слизистой в интимной зоне и даже около анального отверстия.
Сифилис – одно из самых тяжелых венерических заболеваний, «подцепить» который возможно как во время полового акта, так и невинным бытовым путем. На начальной стадии человек даже не подозревает о заражении. Лишь много позже больного начинают мучить боли в горле, температурные перепады, появление гнойных прыщей и язв.
Необходимо посещать раз в полгода гинеколога и проходить детальную диагностику на наличие ЗППП, если половая жизнь женщины предусматривает частую смену сексуальных партнеров. Опасность сифилиса может заключаться в длительном бессимптомном течении, вплоть до развития третичного сифилиса, что является смертельно опасным.
Причины появления
Главной причиной появления морщин-марионеток около губ является постоянное напряжение круговой мышцы рта. Каждый день она испытывает большую нагрузку, сокращаясь во время разговора, выражения эмоций, пережевыванию пищи. А так как пучки мышцы плотно прикреплены к дерме, то кожа тоже меняет свое положение вместе с ней.
К другим причинам, приводящим к появлению морщин марионетки, относятся:
- Гравитационный птоз. Коллагеновые и эластиновые волокна, находящиеся в дермальном слое кожи, обеспечивают её эластичность и упругость. Но с возрастом этот естественный каркас ослабевает, жировые пакеты в носогубной области истончаются и смещаются в нижнюю треть лица. Как итог – уголки рта опускаются, а морщины становятся более заметными.
- Дефицит эстрогена. Эстроген играет в жизни женщины важную роль. Он поддерживает репродуктивную систему, способствует здоровью костей, сердечно-сосудистой системы, сохраняет и уровень увлажненности кожи, улучшает барьерную функцию рогового слоя кожи. Но различные гормональные колебания (менопауза, экстремальные диеты, СПКЯ) могут привести к снижению уровня гормона в организме. В итоге в коже снижается скорость клеточной популяции, уменьшается действие фермента гиалуронидазы, снижается активный метаболизм кожных покровов.
- Проблемы с зубами. Потеря зубов нижней челюсти, неправильный прикус лишает кожу в этой зоне стабильного каркаса, из-за чего возникают морщины.
- Наследственность. Сухая и тонкая кожа, как и черты внешности, передаются по наследству. С одной стороны, это уменьшает риск воспалительных процессов в виде акне, с другой – недостаток подкожно-жировой клетчатки ускоряет процесс старения.
- Пребывание на солнце без защитного крема. Действие ультрафиолетовых лучей пагубно влияет на кожу. Ультрафиолет провоцирует фотостарение, в результате которого клетки кожи повреждаются, образуются свободные радикалы, появляется гиперпигментация, разрушаются коллагеновые волокна. Всё это неизбежно ведет к сухости кожи и появлению морщин.
- Курение. Никотин способствует снижению уровня кислорода в клетках, нарушению питания кожи, появлению мелкоморщинистой сетки. Также курение вырабатывает у человека хоботковый рефлекс – вытягивание губ при удержании сигареты.
- Профессиональная деятельность. Если ваша работа тесно связана с подвижной мимикой и постоянным напряжением мышц рта, то вы находитесь в группе риска по раннему появлению марионеточных морщин.
Что вызывает отек на лице?
Причиной опухшего лица часто является избыток воды в организме. Такое возможно, например, перед менструацией, в этом случае отек лица будет временным, появляясь по утрам.
Когда отек возникает только под глазами, можно заподозрить заболевание почек, проблемы с щитовидной железой или надпочечниками. Также отек лица возможен из-за развития флюса – в этом случае отек будет односторонним. При воспалении кожи отек распространяется на все лицо.
Основные причины отеков лица:
- Системные заболевания, протекающие без воспаления и зуда – нефротический синдром, острый гломерулонефрит, ангионевротический отек, гипотиреоз.
- Травма, чаще всего механическая. Обычно выражается отеком с покраснением, кровоподтеками или наличием гематомы. Может сопровождаться раной кожи.
- Аллергия, характерный симптом – зуд. Внезапный отек лица может быть вызван опасной аллергической реакцией (отек Квинке).
- Воспаление, связанное с повреждением клеток и тканей и повышением проницаемости стенок сосудов под влиянием возбудителя инфекции. Воспалительная реакция сопровождается покраснением, отеком, повышением температуры и болью.
Наиболее распространенные бактериальные этиологические факторы:
- Бета-гемолитические стрептококки группы A: пиогенные стрептококки – Streptococcus pyogenes. Реже группа B, вызывающая воспалительные изменения в области лица у новорожденных.
- Золотистый стафилококк, устойчивые к метициллину штаммы CAMRSA, MRSA.
- Стрептококк пневмонии – Streptococcus pneumoniae, вызывающий воспаление соединительной ткани лица и области орбиты.
- Haemophilus influenzae. Вызывает воспаление и отек век у детей до 2 лет.
- Зеленые стрептококки – Streptococcus viridans, анаэробные бактерии: Prevotella, Fusobacterium, Peptostreptococcus (одонтогенные инфекции).
Таблица 1. Причины отека лица
| Место отека | Заболевание |
| Отек лобной области | Остеомиелит (опухоль Потта) с периостальным абсцессом (редко) |
| Опухшие веки | Глазные заболевания:
Орбитальные осложнения синусита:
Внутричерепные осложнения синусита (например, тромботический кавернозный синусит – очень редко) |
| Отек щек |
|
| Отек околоушной железы |
|
| Отек основания носа и верхней губы | Ушиб |
| Опухоль подчелюстной области | Воспаление соединительной ткани у новорожденных |
| Опухоль области подбородка | Синдром Людвига |
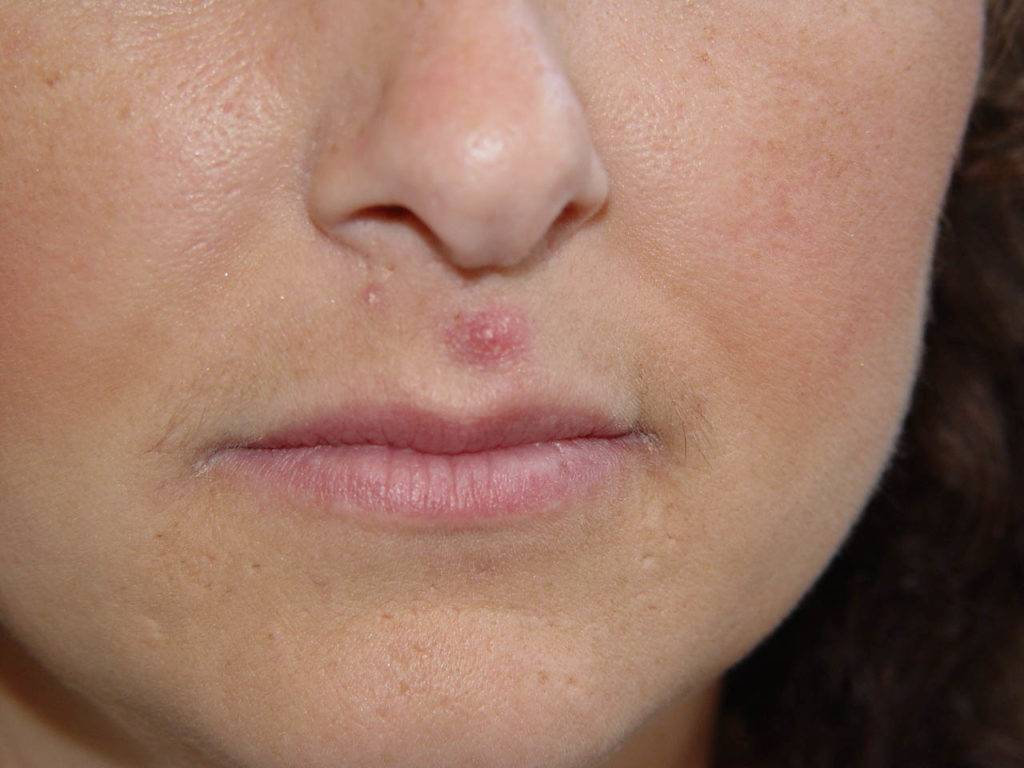
Красный носогубной треугольник
Кожа в носогубном треугольнике краснеет при следующих патологиях:
- Аллергическая реакция. Симптомы индивидуальной непереносимости возникают при воздействии на кожу аллергенов: косметики, лекарств, трав и т. д, Также красноту в носогубной области вызывает системная аллергия на шерсть, еду, лекарства. Гиперемия часто сопровождается зудом, шелушением, сыпью, аллергическим ринитом, слезотечением, чиханием.
- Периоральный дерматит. Это тип аллергической реакции с локальным расположением вокруг рта). При периоральном дерматите кожа краснеет, раздражена, покрыта мелкой гнойничковой сыпью.
- Демодекоз. Заболевание вызывает микроскопический паразит — клещ демодекс. Он может не проявляться годами и активируется под воздействием провоцирующих факторов: низкого иммунитета, гормональных скачков. Обычно демодекоз начинается с покраснения носогубного треугольника, после чего клещ распространяется на нос и щеки.
- Стрептодермия, грибковые заболевания и др.кожные болезни.
Сыпь между ног у женщин: половые инфекции
Половые заболевания часто становятся причиной появления тревожного симптома – высыпаний в интимной зоне. Прыщиками, везикулами, гнойниками, эритемами сопровождается прогрессирование таких половых инфекций:
- Генитальный герпес. Этот вирус присутствует в организме 99% женщин. Когда иммунитет ослаблен герпес 2 типа активно поражает кожу и слизистые оболочки половых органов. Пах женщины покрывается мелкими беловатыми пузырьками, наполненными жидкостью. На 2-3 день болезни прыщики лопаются, а на их месте образуются мокнущие язвы. Сыпь при генитальном герпесе может беспокоить месяцами. Терапия помогает достичь ремиссии, но вылечить заболевание невозможно.
- Гонорея. Поражает внутренние и внешние мочеполовые пути. При инфицировании гонореей у женщин появляются мелкие язвочки на слизистых оболочках. Зачастую первые язвы образуются на малых половых губах. Язвенная сыпь сопровождается гнойными выделениями из влагалища, зудом и жжением в промежности. Иногда у женщины поднимается температура. Сыпь при гонорее красного цвета, болит при контакте с одеждой;
- Гарднереллез. Это бактериальное поражение слизистой оболочки вульвы. Болезнь сопровождается язвенными высыпаниями на слизистых оболочках паха. Мелкие язвы покрывают половые губы, вульву, иногда распространяются на анальное отверстие. Дополнительные симптомы – зуд, жжение, отечность наружных половых органов, водянистые выделения из влагалища.
- Контагиозный моллюск. Это вирусное заболевание кожи. Проявляется после заражения вирусом оспы. На лобковой части у женщин при этом образуются мелкие узелки, уплотнения, которые располагаются единично или группами. Кожа гениталий принимает розовый цвет. Уплотнения и узелки практически не чувствуются на ощупь. При надавливании на высыпания появляется белая жидкость. Сыпь не болит и не чешется. При этой болезни высыпания поражают лобок, половые органы, внутреннюю поверхность бедер, анус.
Анемия
Анемию часто рассматривают как заболевание, хотя на самом деле это симптомокомплекс. Часто это следствие других патологических состояний. Существует несколько типов анемии, включая железодефицитную анемию и геморрагическую анемию.
Большему риску развития этих состояний подвержены женщины. Хотя менструация или беременность являются физиологическими состояниями, они повышают риск анемии, ведущей к изменениям во всем организме.
Язык при анемии становится бледным, бледно-серым, иногда даже белым. Сосочки на его поверхности начинают исчезать, язык становится гладким. Могут появиться боль и жжение во рту. Иногда на языке появляются бороздки. В настоящее время дефицит железа – одна из наиболее частых потерь питательных микроэлементов, в основном, у женщин.
Жжение во рту
Имейте в виду, что жжение с ощущением покалывания, онемения и сухости во рту часто встречается у женщин в период менопаузы.
Папилломавирусная инфекция
Папилломавирусная инфекция (папилломавирусы, вирус папилломы человека, ВПЧ-инфекция) — является наиболее распространенной инфекцией, передаваемой половым путем; она настолько распространена, что почти все сексуально активные мужчины и женщины заражаются вирусом в определенный момент своей жизни.
Избавиться от него невозможно, потому что он внедряется в клеточную матрицу. Причины следующие:
- ослабление иммунитета после перенесённого заболевания;
- постоянный стресс, вызывающий ослабление защитных функций организма;
- авитаминоз;
- солнечные ожоги;
- доброкачественные новообразования в области гинекологии;
- несоблюдение гигиены;
- приём гормональных препаратов
Чтобы диагностировать папилломавирусы врачи назначают анализ ПЦР. Из биологических тканей выделяется праймер, часть ДНК, содержащая информацию об источнике инфекции. Метод делает возможным со 100%-ой точностью определить, какой штамм внедрился в клетки.
Самым надёжным способом избавления от неприятных образований на коже является аппаратный метод, проводимый в медицинских учреждениях. Процедура, проводимая врачом-специалистом, является гарантией, что наросты удалены правильно, и прилегающие участки эпидермиса остаются неповреждёнными.
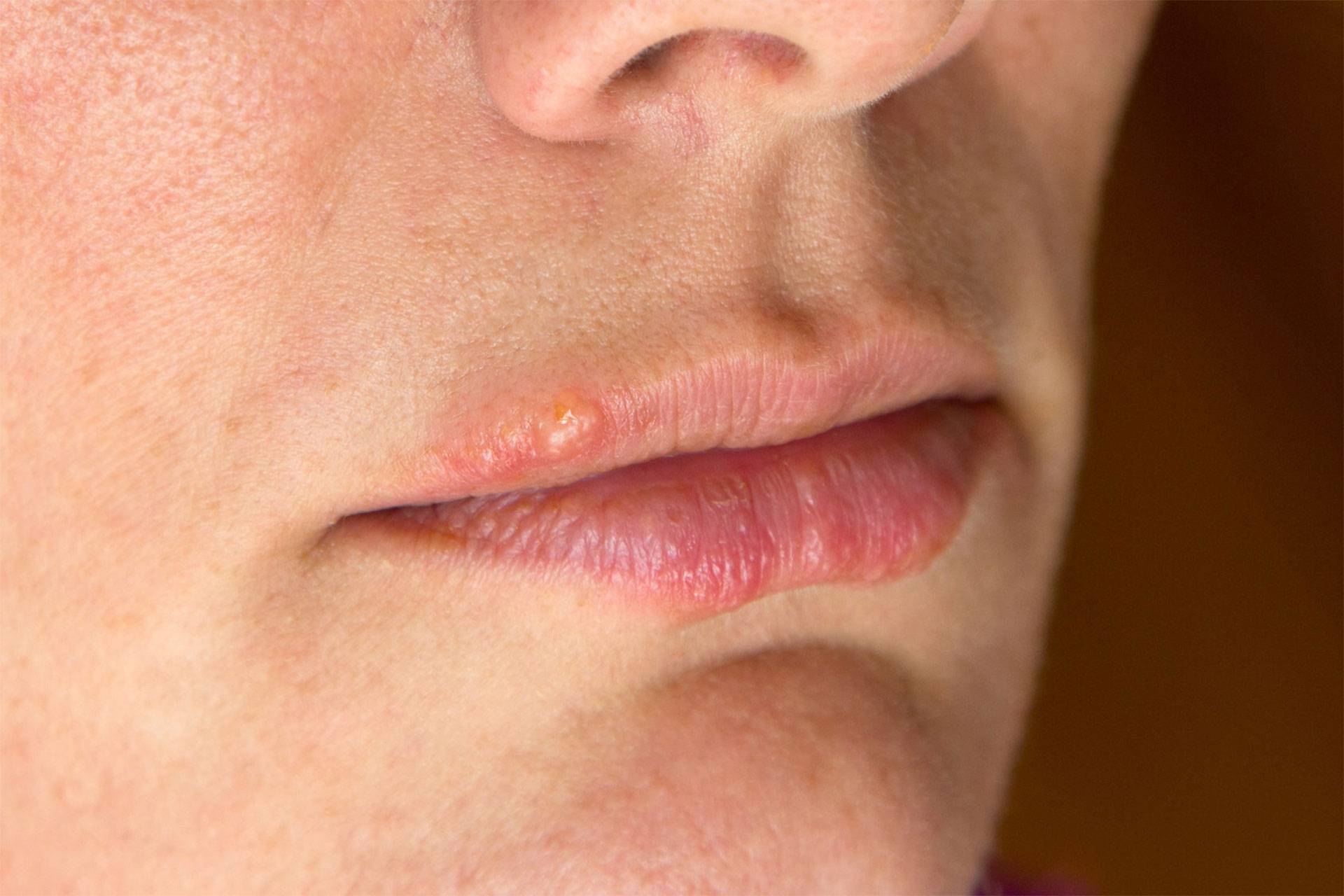
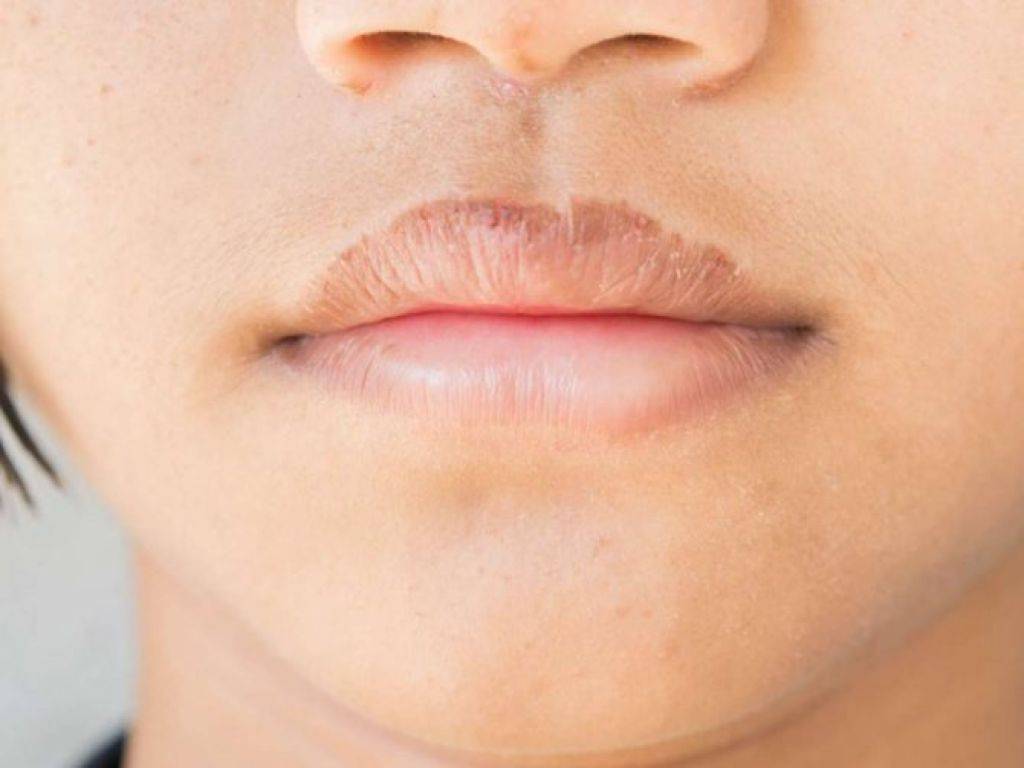
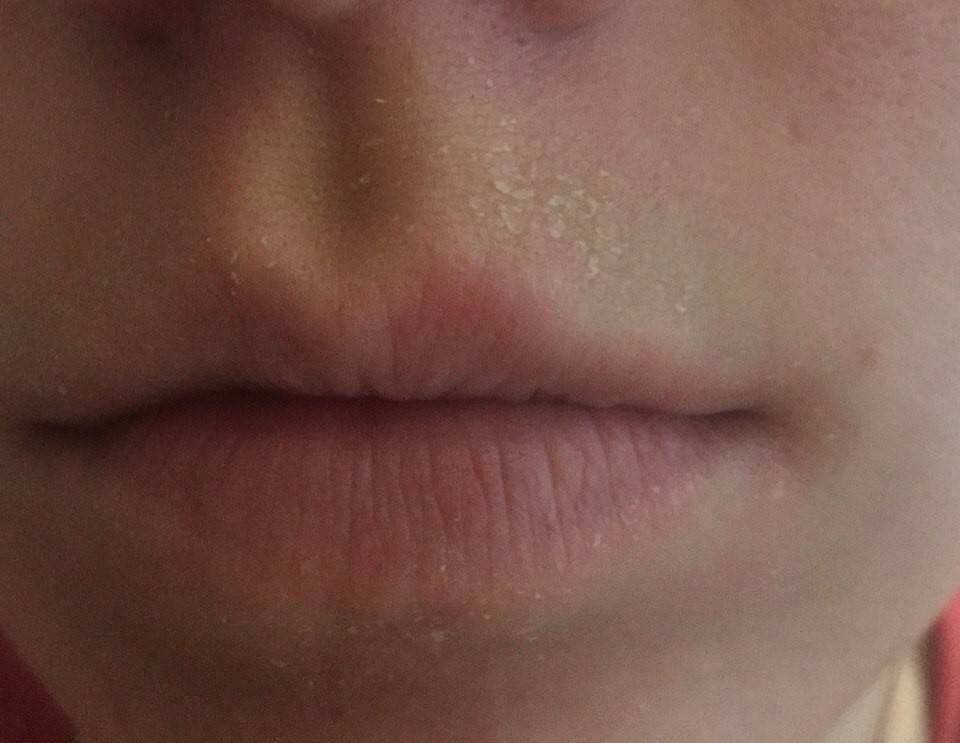
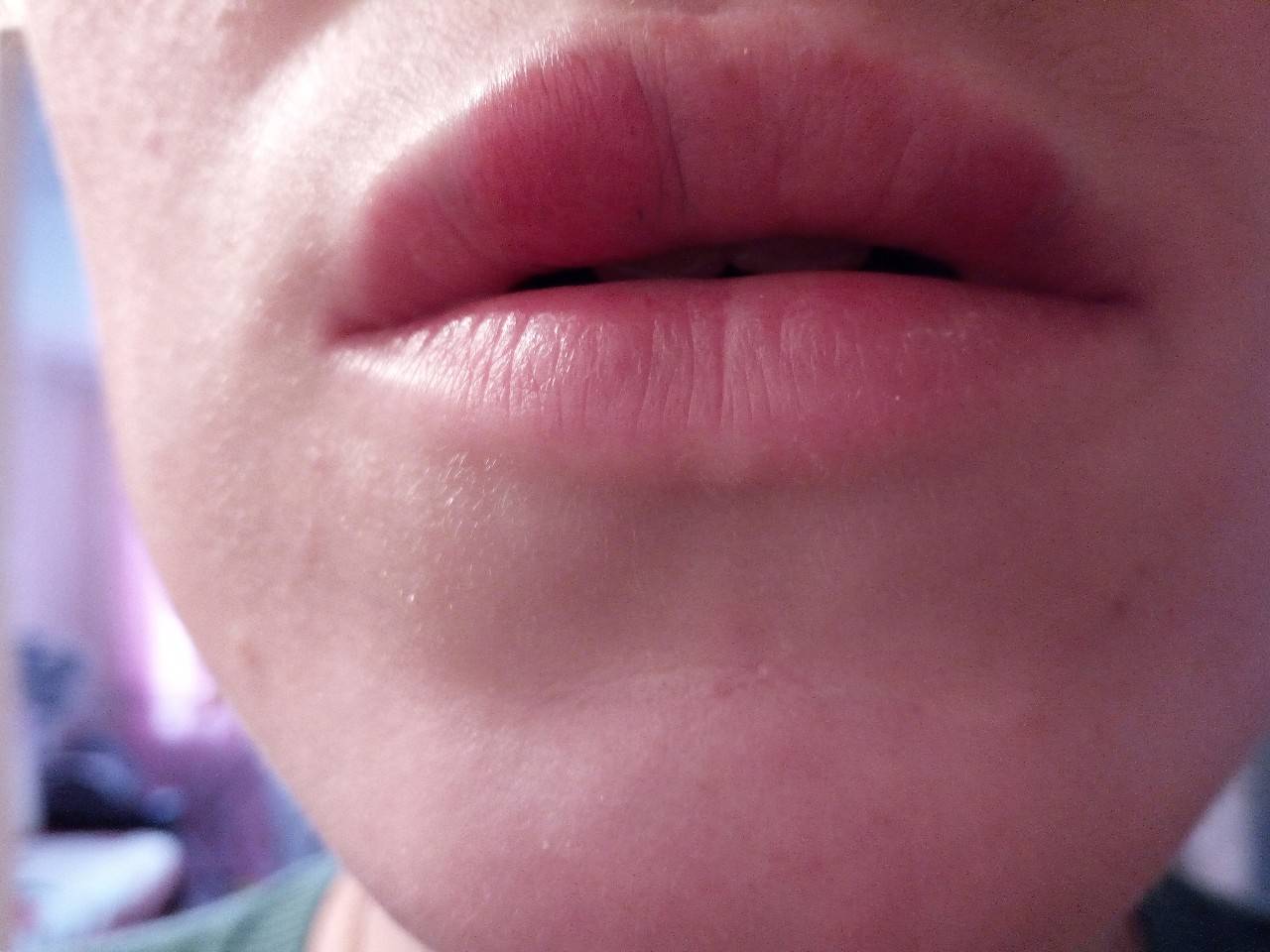
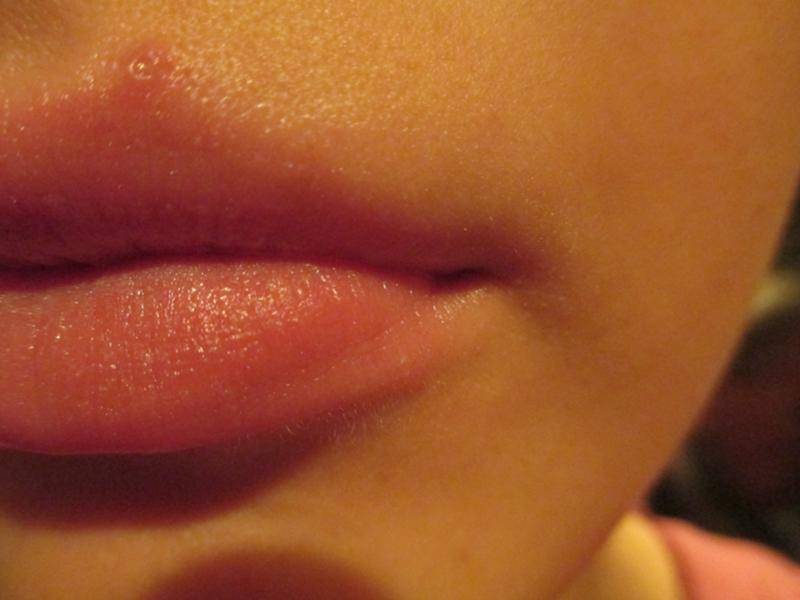
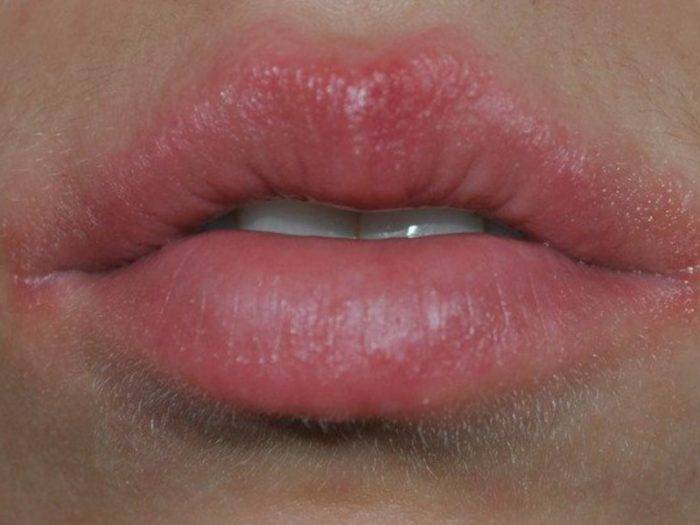
Чем опасна сыпь на губах
Степень опасности сыпи на губах и вероятные последствия определяются причинами данного проявления. К примеру, вирус герпеса встраивается в генетический аппарат клеток, высыпания появляются не только на лице, но и в любых местах, где есть нервные окончания. Это приводит к нарушению работы внутренних органов. При отсутствии лечения развивается вторичная бактериальная инфекция, начинается нагноение ранки. При серьезном снижении иммунной защиты герпес может стать причиной опасных заболеваний, например, энцефалита.
Аллергические реакции тоже создают определенные риски для здоровья. При аллергии в организме вырабатываются антитела для специфических белков, которые содержит аллерген. Из-за образования биологически активных веществ может учащаться сердцебиение, возникают спазмы гладких мышц, развиваются отеки. Наиболее опасным проявлением патологии считается анафилактический шок – отек гортани, который может привести даже к летальному исходу.
Любое заболевание проще лечить на начальной стадии, пока патологии еще не принесла значительного вреда организму. Именно поэтому при возникновении сыпи на губах не стоит пытаться замаскировать ее или вылечить самостоятельно. Лучшим решением будет посещение врача, который проведет диагностику и назначит адекватное лечение.
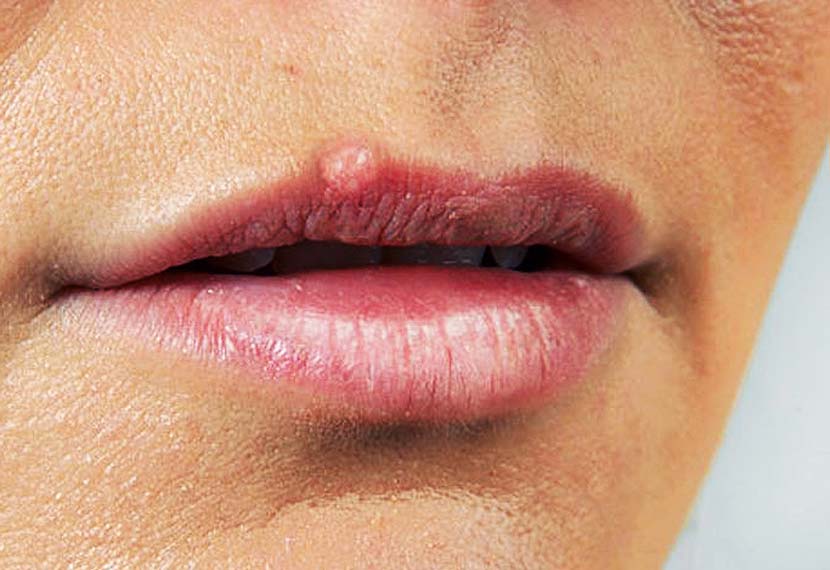
Острые язвы при рецидивирующем афтозном стоматите
Рецидивирующий афтозный стоматит (РАС) – воспалительное заболевание неизвестной этиологии, характеризующееся рецидивом ≥1 болезненной язвы (афтозной) на слизистой оболочке полости рта. Около 20% людей имели такой симптом хотя бы раз в жизни. Это наиболее частая причина язв в полости рта.
Рецидивирующий афтозный стоматит
В этиологии афтозного стоматита важны:
- генетические факторы;
- аутоиммунный процесс;
- гормональные изменения;
- гиперчувствительность к определенным продуктам питания, лекарствам, веществам;
- дефицит цинка;
- стресс;
- курение табака;
- местные травмы;
- инфекционные агенты.
Выделяют 3 клинические формы афтоза: малая, большая и герпетиформная. Чаще всего встречаются мелкие язвы (80%). Для них характерно образование от 1 до 5 четко видимых поверхностных, диаметром до 10 мм, круглых или овальных язв, покрытых беловатой или сероватой псевдомембраной в центре, окруженных эритематозным кольцом. Обычно они возникают на незаживающей слизистой оболочке, реже в области десен, на тыльной поверхности неба или языка. Поражения возникают в разное время и исчезают в течение 10–14 дней, не оставляя рубцов.
Большие афтозные язвы (10%) также называют рецидивирующим некротическим периаденитом или болезнью Саттона. Они похожи на мелкие, только более крупные (более 10 мм) и очень болезненные. Такие язвы могут быть одиночными или множественными в любом месте, но чаще всего на губах, мягком небе и глотке. Обычно они заживают в течение 6 недель, оставляя рубцы.
Герпетиформная форма афтоза – это множественные (50–100), очень маленькие (2–3 мм) и болезненные язвы в полости рта, которые имеют тенденцию сливаться и образовывать более крупные язвы. Обычно они заживают в течение 7–10 дней, не оставляя рубцов.
Герпетиформная форма афтоза
Рецидивирующий афтозный стоматит диагностируется на основании анамнеза и объективного клинического обследования, но специальных диагностических тестов нет
Важно исключить системные заболевания, например, болезнь Бехчета, циклическую нейтропению, целиакию, иммунодефицит, синдром KAFA (лихорадка, аденит, фарингит и афтозные язвы), синдром Свита, болезнь Рейтера, выявить возможные провокационные факторы, включая анемию
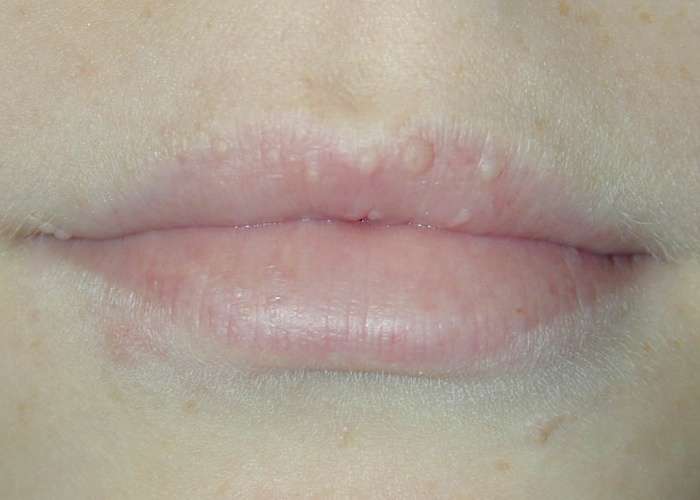
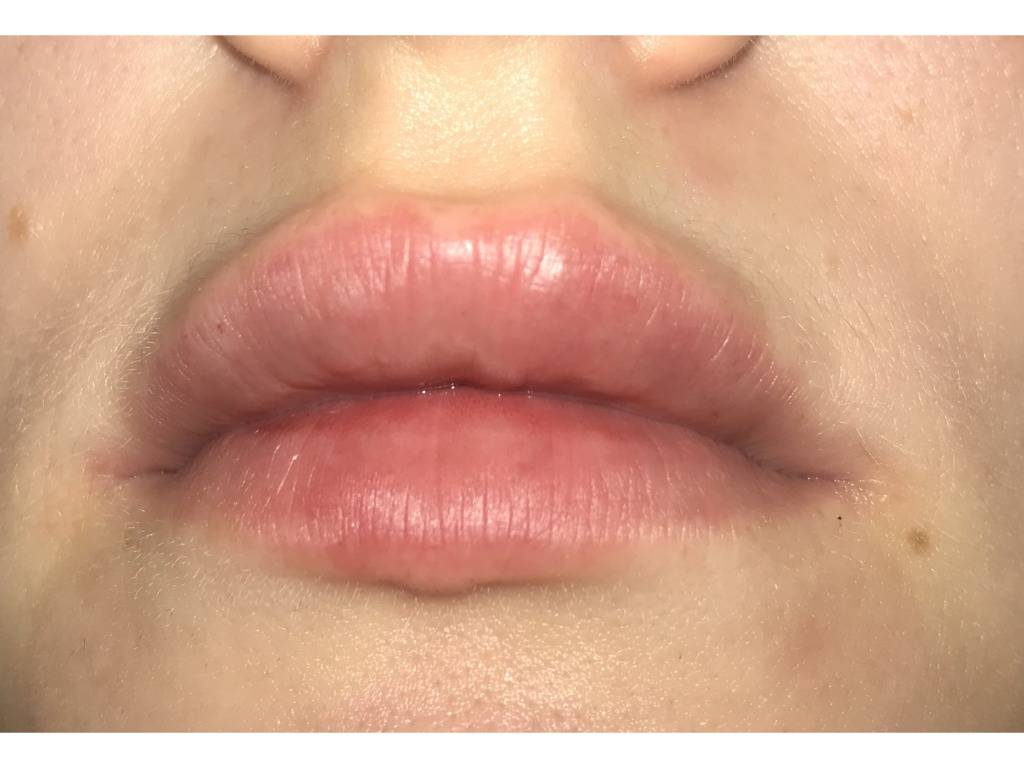
Разновидности сыпи на губах
Сыпь на губах бывает различного происхождения, и внешне такие поражения кожи различаются по характеру, окраске и прочим признакам. Различают сыпь в виде:
- Пузырьков – небольших образований с геморрагическим либо серозным содержимым, их размер составляет 4-5 мм;
- Пузырей – образований диаметром от 5 мм до нескольких сантиметров, обычно указывают на длительное течение заболевания;
- Гнойничков красного или бледно-розового цвета, заполненных гноем. Могут располагаться не только не поверхности, но и глубоко под кожей;
- Пятен – покраснений небольших участков кожи;
- Узлов и узелков, способных оставлять после себя рубцы;
- Эррозии и язв – новообразований, нарушающих целостность кожи и имеющих прозрачное либо мутное содержимое.
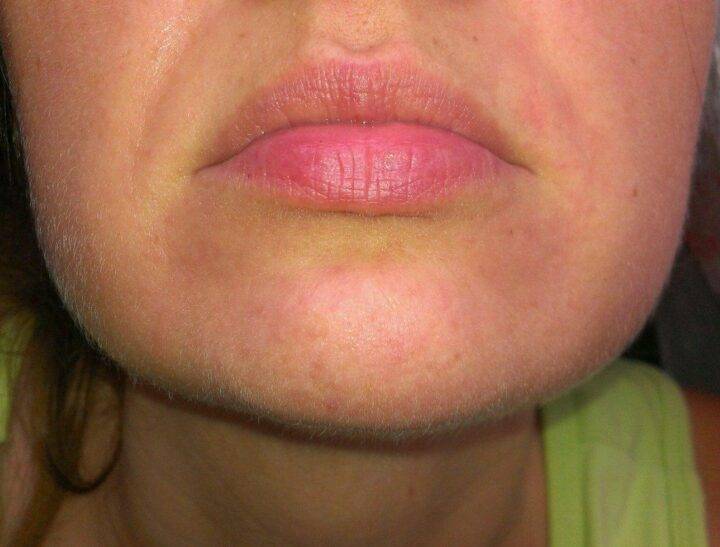
Аллергические реакции приводят к возникновению мелких ярких прыщиков, появлению припухлости, отека.
Контагиозный моллюск – что это?
Контагиозный моллюск – заболевание инфекционного характера, которое поражает кожный покров и слизистые. Вызывается специфическим вирусом. Внешне проявляется формированием узелкового высыпания с пупковидным вдавлением по центру. Такое высыпание не вызывает болезненных ощущений, но при надавливании на узелки происходит выделение творожистого содержимого. При попадании на кожу или слизистые такого выделения происходит процесс самозаражения и передача недуга контактирующим лицам. Заболевают контагиозным моллюском только люди, поэтому переносчиками вируса не могут быть животные или птицы. Заболевание может передаваться несколькими способами:
- во время полового акта с заражённым человеком;
- через инфицированную воду, например, в бассейнах, банях или саунах;
- путём использования с больным человеком одними и теми же предметами гигиены;
- через загрязнённые предметы — основная причина заражения ребёнка; не отрицается вероятность передачи вируса через заражённую кровь.
Предрасполагающими факторами к возникновению такого заболевания являются:
- несоблюдение правил гигиены;
- снижение функционирования иммунной системы на фоне широкого спектра заболеваний;
- иммунодефицитные состояния; нарушение гигиенических мероприятий в помещении.
Вышеуказанные причины контагиозного моллюска свойственны как для взрослого, так и для ребёнка. В большей степени подвержены такому заболеванию дети, посещающие дошкольные или школьные учреждения, в которых могут возникнуть вспышки недуга.
Общее представление
Термин «акне», чаще используемый в рамках научных исследований, обозначает патологическое состояние, при котором проявление сыпи носит рецидивирующий характер. Проблема уже давно не рассматривается специалистами как обычных косметологический дефект и решается только в рамках комплексного подхода к лечению.
Структуры кожного покрова предусматривает наличие сальных желез, от продуктивности которых зависит вероятность развития воспалительных процессов. Говоря о том, почему бывают прыщи, ученые указывают на прямую взаимосвязь с протоками — закупоривание, препятствующее полноценному оттоку вырабатываемого секрета, приводит к активному размножению кутибактерий акне. Микроорганизмы, относящиеся к этому классу, на постоянной основе присутствуют в человеческой коже, однако не доставляют особых проблем до тех пор, пока не будет сформирована оптимальная среда для их размножения. Закупорка стимулирует развитие анаэробов — бактерий, не нуждающихся в кислороде для продуцирования энергии — вследствие чего образуются воспаленные участки.
Зачем нужны сальные железы и кожное сало
Главная функциональная задача — систематическое выделение себума, синтез которого обеспечивает формирование и поддержание гидролипидной пленки, защищающей внешний слой эпидермиса. Структура вырабатываемого секрета включает в себя триглицериды, воск, жирные кислоты, а также другие значимые микроэлементы, обеспечивающие поддержание микробиома. Кроме того, состав выполняет роль фильтра, ограничивающего вредное воздействие ультрафиолетовых лучей и выступает в качестве антиоксиданта. Объем продуцирования зависит от интенсивности УФ-излучения, из-за чего в летние периоды на открытых участках наблюдается переход от обычного к жирному типу кожи.
Сыпь при ВИЧ у женщин
ВИЧ – вирус, разрушающий кровяные тельца, что приводит к атрофии иммунной системы. Сыпь при ВИЧ-инфекции у женщин становится ранним признаком заражения. Папулы и везикулы появляются по всему телу, в том числе на половых органах. Характер высыпаний всегда разный, поскольку она может иметь грибковую, бактериальную, папилломавирусную природу. Основной признак – появление патологических элементов на коже, которые отличаются по цвету, структуре, плотности от здоровых тканей.
Как проявляется сыпь при ВИЧ у женщин? На начальном этапе наблюдают крупные и малые эритемы или папулезные, уплотненные участки в интимной зоне. Эритематозная сыпь на половых органах у женщин быстро распространяется с зоны промежности на другие участки тела. Высыпания не шелушатся, не болят и не зудят. Такой тип сыпи характерен для активного развития общих инфекционных болезней (грипп, корь, краснуха). Кожные патологии на начальной стадии иммунодефицита сопровождаются кандидозом и повышением температуры.
С развитием болезни высыпания приобретают другой характер. Ослаблена кровеносная система, поэтому на месте капилляров появляются точечные кровоизлияния. В острой стадии болезни сыпь в паховой области у женщин проявляется в виде везикул и папул. Часто они сливаются, образуя крупные очаги поражения, мокнущие раны. Такие высыпания характерны для половых инфекций (генитальный герпес, гонорея). Иногда сыпь на половых губах у женщин проявляется в виде фолликулитов, которые внешне напоминают подростковые угри.
При иммунодефиците могут появляться другие типы высыпаний (себорейный дерматит, разноцветный лишай). Характер сыпи всегда зависит от типа возбудителя болезни.
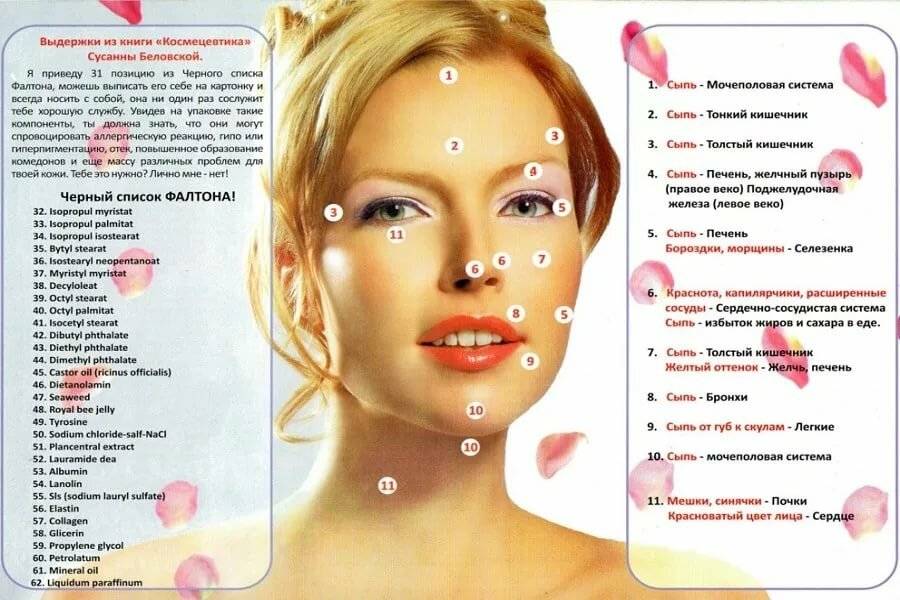
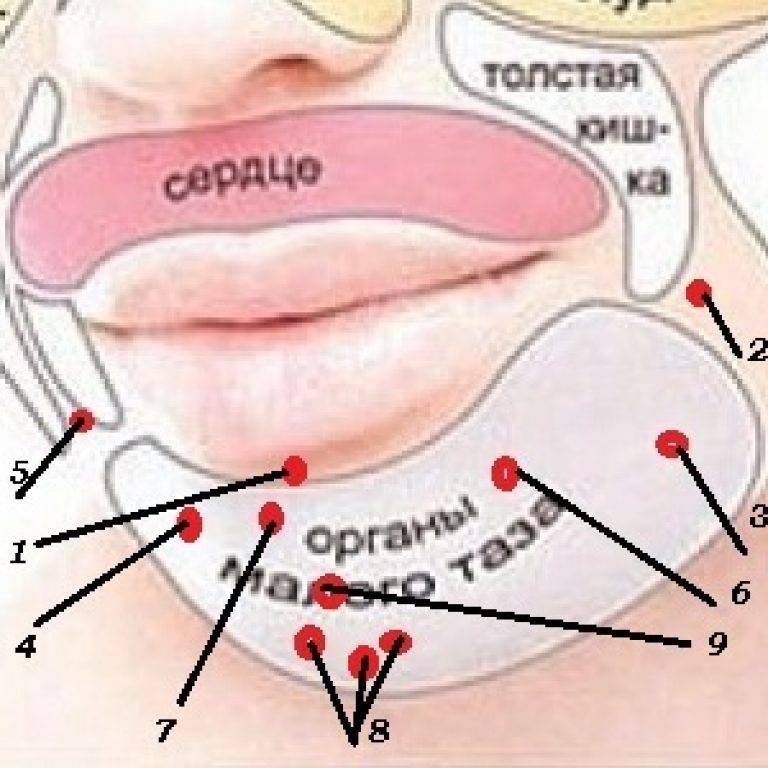
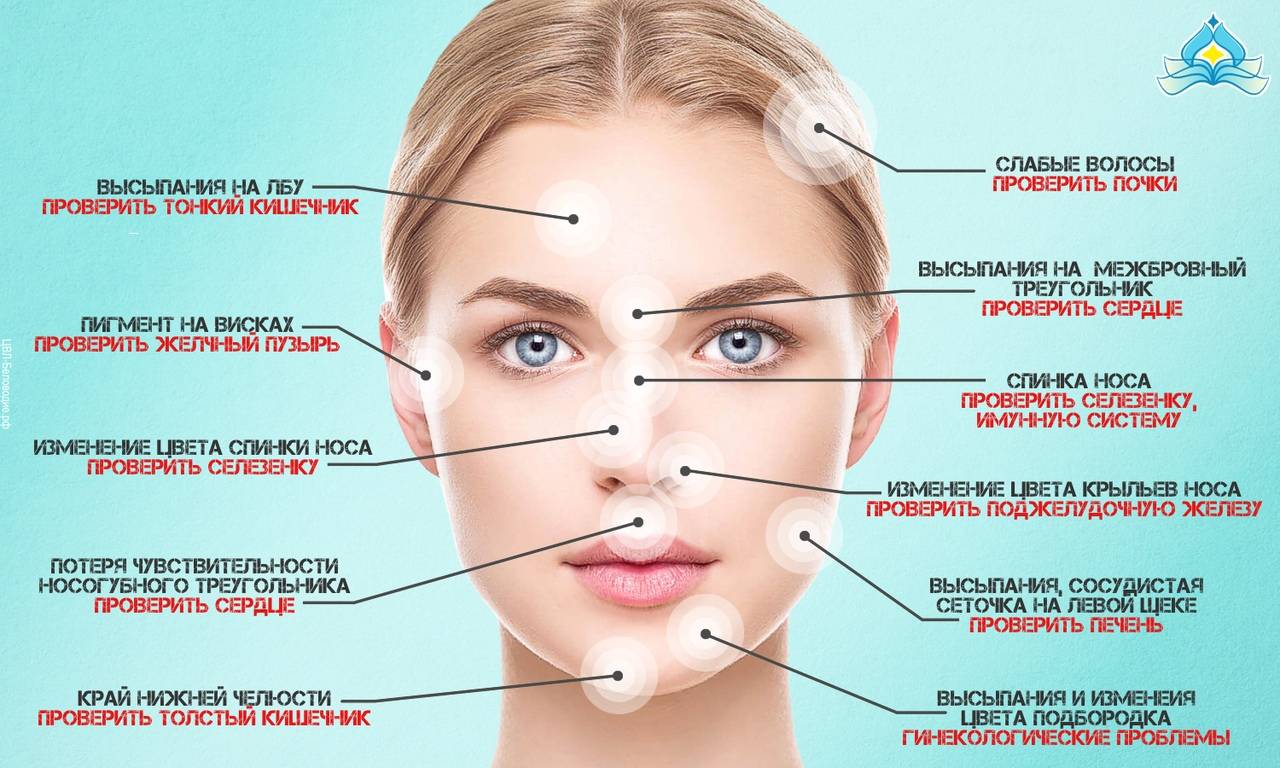
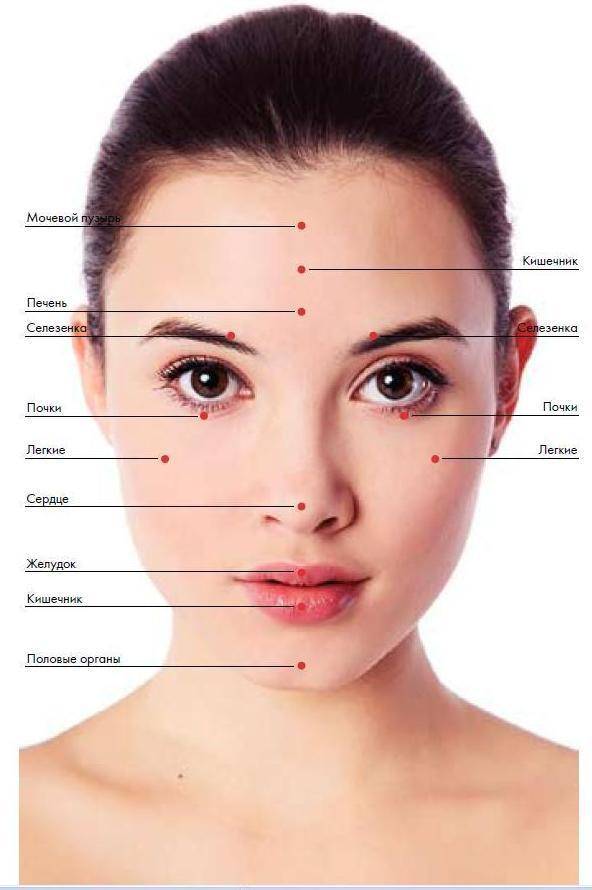
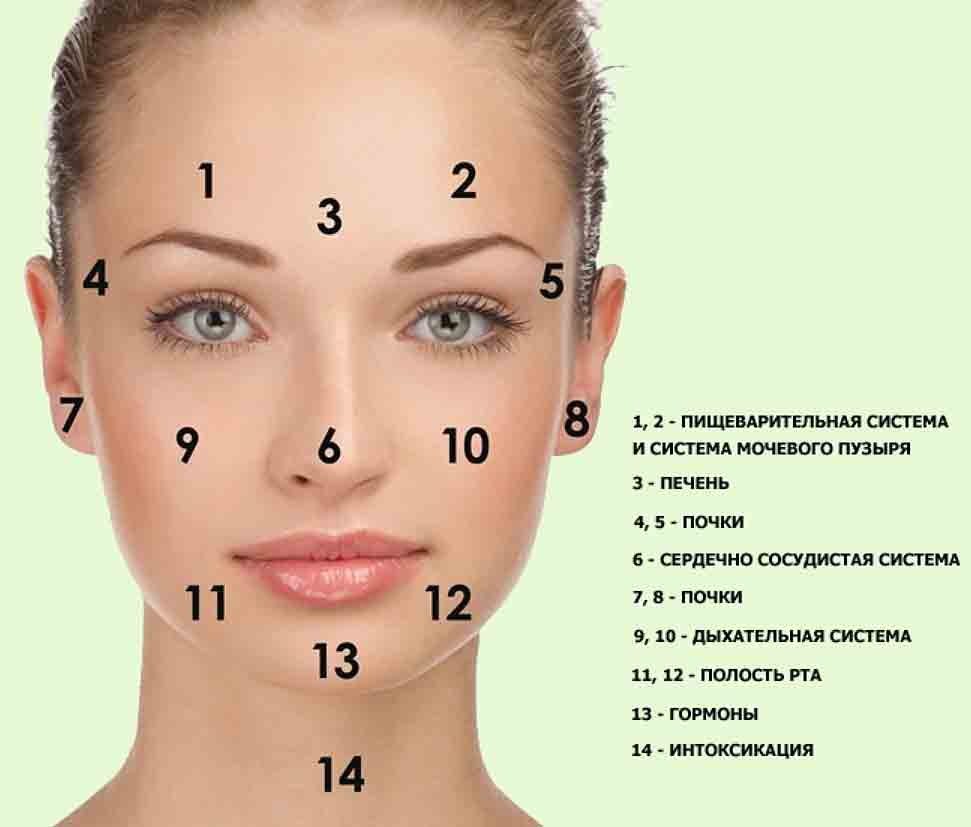
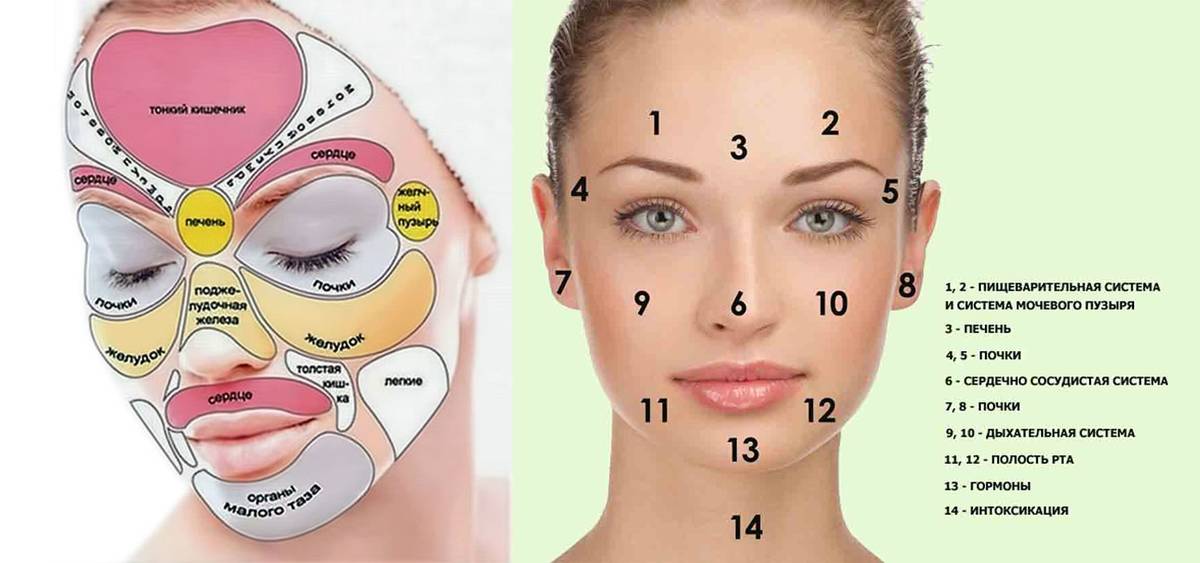
Карта распространения прыщиков
Обычно прыщики локализуются на следующих участках лица и окружающих тканях:
- лоб, нос, подбородок;
- щеки, виски;
- губы, веки.
Распознанием развития заболевания в зависимости от распространения прыщей занимается косметолог, дерматолог, терапевт, гастроэнтеролог.
На лице располагаются различные зоны, на которых может распространяться патология эпидермиса. Это своеобразное зеркало, отражающее состояние внутренних органов и систем.
Чтобы врач мог с точностью разобраться в возможности развития заболевания в зависимости от распространения акне, требуется знать, какие органы или системы связаны с различными участками лица. Эти данные приведены в таблице.
| Область лица | Внутренние органы |
| Щеки | Респираторный тракт |
| Скулы, подбородок | Пищеварительная система |
| Нос | Сердечно-сосудистая система |
| Крылья носа | Эпигастральная область |
| Переносица | Поджелудочная железа |
| Веки | Репродуктивная и мочевыделительная система |
| Рот и прилегающая область | Кишечник |
| Лоб | ЖКТ |
| Надбровные дуги | Кровеносная система, ЖКТ |
Одного лишь наличия прыщиков в этой области недостаточно, чтобы определить диагноз. По симптоматике врач предполагает патологию, назначая лабораторно-инструментальные тесты. Именно с их помощью выявляют различные виды заболеваний.
Плазмолифтинг
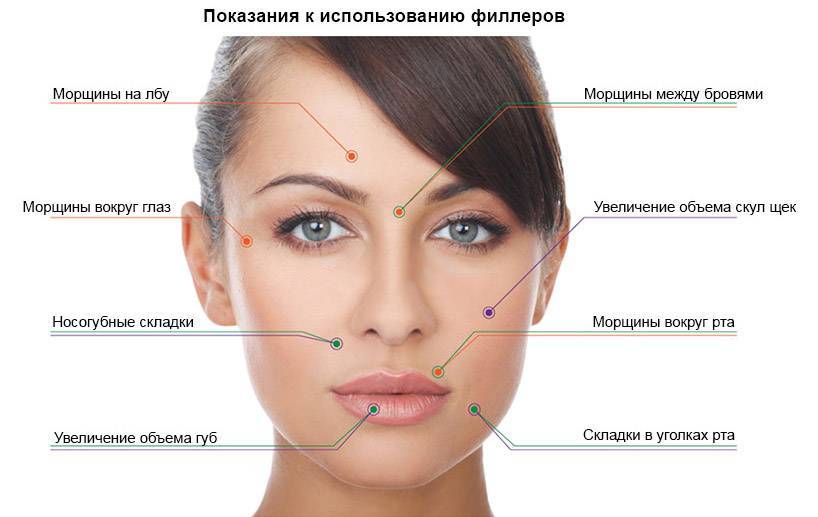
Плазмолифтинг (PRP-терапия) – это омоложение кожи с помощью обогащенной тромбоцитами собственной плазмы пациента. Преимущество метода заключается в его абсолютной совместимости с организмом пациента, что исключает аллергические реакции.
Процедура проводится в несколько этапов:
забор крови пациента в специальные пробирки;
нанесение аппликационной анестезии;
центрифугирование крови, отделение плазмы с активными тромбоцитами;
внутрикожное введение плазмы с использованием мезотерапевтической иглы;
нанесение успокаивающего крема.
Процедура активизирует процессы регенерации в тканях, повышает антиоксидантный потенциал, способствует клеточному обновлению и их активному размножению, восстанавливает угасающую с возрастом активность фибробластов. В результате пациент получает необходимую дозу увлажнения кожи и сокращение морщин.
Методики лечения
Если избавиться от акне самостоятельно не удается — следует обязательно посетить дерматологический кабинет. Врачебная консультация вкупе с дополнительными анализами помогут найти решение проблемы, выбор которого будет учитывать индивидуальные особенности организма.
Пилинги
Процедура, целью которой выступает удаление ороговевших эпителиальных частиц, рекомендуется к проведению на регулярной основе — не только в качестве лечебной методики, но и как профилактика развития угревой сыпи
При этом важно придерживаться врачебных рекомендаций, поскольку слишком частая и интенсивная обработка способна спровоцировать обратный эффект. Оптимальная периодичность — не более двух-трех раз в неделю, в зависимости от типа кожи.

Точечное воздействие
Локальная обработка проблемных участков помогает справиться с угревой сыпью. В качестве основного средства обычно назначается бензоила пероксид, воздействующий на патогенные бактерии, провоцирующие появление прыщей на лице.
Корректировка рациона
Список продуктов и блюд, способных оказать негативное влияние, достаточно обширен. Под запрет, как правило, попадают сладости, выпечка, жирные и острые блюда. Последние научные исследования также ставят под сомнение пользу молока для взрослых и указывают на необходимость сокращения кислот омега-6.
Пероральные препараты
Отсутствие желаемого эффекта в рамках обычной терапии — основание для перехода к более серьезным методам лечения. В зависимости от специфики первопричины, назначается прием гормональных и антиандрогенных медикаментов, антибиотиков или ретиноидов.
Инъекции
При наличии кистозных угревых образований, способных оставить после себя заметные рубцы, рекомендуется курс с применением глюкокортикоида кортизона.
Причины возникновения угревой сыпи (акне)
Ведущую роль в возникновении угревой сыпи играют гормональные изменения. Повышенный уровень мужского полового гормона (андрогена) стимулирует избыточную продуктивность сальных желез. Именно поэтому у мужчин акне встречается гораздо чаще, чем у женщин. Однако в пубертатный период у девушек также увеличивается количество мужских гормонов, поэтому девушки также сталкиваются с этим заболеванием. С гормональными изменениями связано и обострение акне при приближении менструации.
В более старшем возрасте угревая сыпь может указывать на проблемы эндокринной системы. Значение имеет генетическая предрасположенность, поскольку чувствительность сальных желез к андрогенам и узость сальных протоков могут наследоваться. Благоприятными факторами для развития акне также являются:
- неправильно подобранная косметика. Некоторые, использующиеся в косметической промышленности вещества, способны засорять поры (они называются комедогены): ланолин, сквален, сера;
- гормональные препараты (оральные контрацептивы); некоторые другие лекарственные средства – стероиды, антибиотики, антидепрессанты, транквилизаторы, препараты, содержащие литий;
- стресс;
- загрязнение кожи (маслом, дегтем и т.п.);
- сухость кожи. Слишком частое мытье может также усугублять ситуацию, поскольку кожа становится слишком сухой;
- сдавливание кожи (например, телефонной трубкой);
- в отдельных случаях роль провоцирующего фактора могут сыграть определенные продукты питания. Чаще всего это бывают шоколад, газированные напитки, орехи, кофе.
Причины развития прыщей
Согласно данным статистических исследований, акне относится к числу наиболее часто диагностируемых кожных патологий. С подобной проблемой сталкиваются более 80% людей. Механизм образования в целом остается неизменным — излишки себума блокируют проходимость пор, провоцируя воспаление.
Угри — пробки, состоящие из сала и ороговевших эпителиальных частиц, скапливающиеся в зоне устья волосяных фолликул или протоков железы. На фоне взаимодействия с кислородом происходит окисление, из-за которого состав приобретает характерный темный оттенок. Структура представляет собой оптимальную среду для размножения бактерий, которые, в свою очередь, и являются причиной высыпания прыщей на лице у девушек и юношей. В отличие от черных точек, подобное состояние характеризуется наличием воспаления, покраснения тканей, а также образования гнойного содержимого.
Лечение угревой сыпи у женщин в период менопаузы: самостоятельный уход за кожей
В домашних условиях и без рецепта варианты лечения акне у женщин включают:
- Ежедневное очищение. Мойте лицо два раза в день с помощью мягкого, моющего средства, которое не сушит кожу, а затем нанесите легкое увлажняющее средство – крем или гель. Иногда можно использовать средства, содержащие салициловую кислоту, это помогает лучше очистить поры.
- Мягкий подход к коже. Не применяйте жесткие скрабы и энергичную чистку. Эти способы очищения определенно не подходят для зрелой кожи, которая таким способом может быть легко раздражена или повреждена. Не выдавливайте угри, поскольку кожа, которая становится более хрупкой в период менопаузы, может более легко травмироваться.
- Защита от солнца. Избегайте загара и наносите солнцезащитный крем на лицо, когда проводите время на свежем воздухе.
- Смена косметики. Замените старую косметику, особенно если она на масляной основе, поскольку она усиливает жирность кожи и может усугубить развитие угревой сыпи. Ищите косметику на водной или минеральной основе, и будьте особенно осторожны в ее применении – по возможности не наносите яркий макияж и тщательно удаляйте его перед сном.
Самостоятельный уход за кожей очень важен для профилактики угревой сыпи, но, как правило, справиться с угрями в период менопаузы достаточно сложно без помощи врачей – дерматолога и эндокринолога.
Сыпь при сифилитической инфекции у женщин
Сифилис – инфекционное заболевание, передающееся половым путем. Это опасная и тяжела болезнь, которая поражает половые органы, печень, нервную систему. Без адекватной медицинской помощи человек становится инвалидом или умирает.
Половая инфекция проявляется через 1-2 месяца после заражения. Первый ее признак – образование плотного, твердого шанкра на половых губах или слизистой оболочке влагалища. Это главный симптом начала воспалительного процесса. Через 4-6 недель твердое образование исчезает. Появляется мнимое ощущение выздоровления.
На самом деле в это время инфекция уже распространяется по организму. Об это свидетельствует мелкая розовая сыпь в паховой области у женщин, которая появляется через 5-10 дней. Высыпания также поражают слизистые оболочки рта и глаз. При сифилисе в интимной зоне также появляются небольшие плотные кондиломы. Располагаются они преимущественно на половых губах и в области ануса.
Сыпь при сифилисе у женщин не зудит и не болит. Инфекция сопровождается патологическими выделениями из влагалища. Бели содержат примеси гноя, становятся более густыми, имеют неприятный запах. Беловатые папулы, язвочки и гнойные выделения – характерные признаки второй стадии сифилиса.
На третьей стадии характерная сыпь распространяется по всему телу. Иногда высыпания проходят, но уже через пару недель сифилитическая сыпь у женщин снова покрывают все тело.